Очаговое кистозно солидное образование. Что нужно знать о кисте щитовидной железы. Образования органов малого таза и почек
Многие люди пугаются, если у них в организме вдруг обнаруживается опухоль. Почему-то большинство пациентов связывают эти образования только с раком, который непременно приводит к смерти. Однако в действительности все не так печально. Среди многочисленных видов опухолей есть и вполне безобидные, которые не оказывают существенного влияния на продолжительность жизни. К таким «хорошим» опухолям относится и кистозно-солидное образование. Что это такое, известно далеко не каждому человеку, не связанному с медициной. У некоторых людей слово «солидное» ассоциируется с понятием «большое, объемное», что вызывает еще большую тревогу и опасения за свою жизнь. В данной статье мы доступно и понятно объясним, что означает вышеупомянутая патология, как и почему она появляется, какие при этом бывают симптомы и много другой полезной информации.
Насколько кистозно-солидное образование опасно для жизни
Для начала отметим, что все многообразные виды опухолей, известные на данный момент, можно разделить на две категории:
- Доброкачественные (не образующие метастазы и, следовательно, не являющиеся раковыми).
- Злокачественные (образующие единичные или множественные метастазы, которые почти всегда распространяются по всему организму, что является одной из основных причин гибели пациента).
Примерно в 90 % случаев можно сказать о кистозно-солидном образовании, что это опухоль доброкачественная, то есть безопасная для жизни. Разумеется, этот прогноз сбывается, только если пациент не отказывается от предлагаемого доктором лечения и скрупулезно выполняет все рекомендации. Лишь небольшой процент таких патологий носит злокачественный характер. В данном случае речь о перерождении доброкачественной опухоли в злокачественную не идет. У тех немногих пациентов, кому «повезло» попасть в те роковые 10 %, патология изначально диагностируется как злокачественная.
Кистозно-солидное образование - что это такое
И «хорошие», и «плохие» опухоли классифицируются по их морфологическим признакам. Среди новообразований выделяют:

Новообразования в головном мозге
Наибольшую тревогу у пациентов вызывают Кистозно-солидное образование (даже доброкачественное) всегда сдавливает соседние участки мозга, что вызывает у пациента невыносимые головные боли. Причина таких тяжелых ощущений кроется в том, что мозг заключен в твердую оболочку (череп), поэтому любой опухоли просто некуда деваться. Новообразование в мягких тканях имеет возможность выпячиваться наружу или занимать полости тела. Компрессия вынуждает опухоль мозга давить на соседние клетки, препятствуя доступу к ним крови. Кроме болей, это чревато нарушением работы всех систем организма (пищеварительной, двигательной, половой и так далее).
Причины возникновения
Науке пока доподлинно не известны все причины, вызывающие появление опухолей как злокачественных, так и доброкачественных. В случае с возникновением кистозно-солидных образований мозга выделяют следующие причины:
- Облучение.
- Длительное пребывание на солнце.
- Стрессы.
- Инфекции (особенно онковирусные).
- Генетическая предрасположенность. Заметим, что наследственный фактор может называться причиной опухоли в любом органе, не только в головном мозге, но специалисты не считают его приоритетным.
- Влияние (работа с реактивами, проживание в экологически неблагоприятной местности). По этой причине опухоли различного характера чаще всего возникают у людей, которые в силу своей профессии работают с пестицидами, формальдегидами, другими химическими веществами.

Симптоматика
Проявить себя данная патология может по-разному, что зависит от ее локализации. Так, для кистозно-солидного образования продолговатого мозга (напомним, этот отдел расположен в затылочной части головы и является продолжением спинного мозга) характерны следующие проявления:
- Головокружение.
- Глухота (обычно развивается в одном ухе).
- Затруднение при глотании, дыхании.
- Нарушение чувствительности в тройничном нерве.
- Нарушение двигательной активности.
Опухоли в продолговатом мозге самые опасные, так как они практически не поддаются лечению. При травмировании продолговатого мозга наступает смерть.
В целом, для кистозно-солидных образований в различных отделах мозга характерны такие признаки:
- Головные боли, вплоть до рвоты.
- Головокружение.
- Бессонница или сонливость.
- Ухудшение памяти, ориентации в пространстве.
- Нарушение зрения, речи, слуха.
- Нарушение координации.
- Частая смена настроения без видимой причины.
- Напряжение мышц.
- Звуковые галлюцинации.
- Ощущение, что в голове какое-то необъяснимое давление.
Если возникло кистозно-солидное образование спинного мозга, это проявляется болями, усиливающимися в положении лежа и ночью, нисходящими прострелами, нарушением двигательной функции, парезами.
При появлении хотя бы некоторых признаков из приведенного списка, нужно немедленно отправляться к врачу.

Кистозно-солидное образование в щитовидке
Как правило, кистозно-солидное образование в щитовидной железе представляет собой ограниченную плотной оболочкой полость, заполненную клетками самой щитовидки. Такие полости наблюдаются единичными и множественными. Причины возникновения могут быть следующие:
- Наследственный фактор.
- Частые стрессы.
- Гормональные расстройства.
- Дефицит йода.
- Инфекционные заболевания.
Симптомы
Кистозно-солидное образование щитовидной железы может вообще никак себя не проявлять и быть обнаружено случайно при плановом осмотре пациента. В таких случаях врач с помощью пальпации нащупывает мелкие уплотнения на щитовидке. У многих людей при данной патологии появляются жалобы:
- Затруднения и даже болезненные ощущения при глотании.
- Одышка (которой раньше не было) при ходьбе.
- Осиплость голоса.
- Болевые ощущения (нехарактерный признак).
Возникновение кистозно-солидного образования в левой или правой долях щитовидки ощущаются примерно одинаково. Чаще они бывают очень небольшого размера (до 1 см). Однако зафиксированы случаи очень объемного кистозно-солидного образования (более 10 см).

Кистозно-солидное образование в почках и в малом тазу
Опухоли в почках у мужчин и женщин возникают с примерно равной частотой. Но у женщин гораздо чаще, чем у мужчин появляются в малом тазу кистозно-солидные образования. Что это может принести пациенткам? Поскольку в основном такая патология наблюдается у представительниц слабого пола в детородном возрасте, без своевременного лечения она может привести к бесплодию. Основной причиной заболевания являются гормональные нарушения, вызванные:
- Беременностью.
- Климаксом.
- Абортом.
- Приемом противозачаточных таблеток.
Проявляются опухоли болями в области поясницы и/или внизу живота, головной болью, нарушением менструального цикла.
На почках кистозно-солидные образования появляются по таким причинам:
- Травмы органа.
- Туберкулез (развивающийся в почках).
- Инфекции.
- Операции.
- Камни, песок в почках.
- Гипертония.
- Врожденные аномалии органа.
Больные жалуются на боли в области поясницы, на трудности с мочеиспусканием, нестабильное артериальное давление.

Диагностика
Кистозно-солидные образования любой локализации диагностируются с использованием следующих методов:
- Осмотр врачом, пальпация.
- Анализ крови.
- Биопсия.
При возникновении кистозно-солидных образований в спинном мозге дополнительно проводят рентгенографию позвоночника, электронейромиографию, спинальную ангиографию.

Лечение
Обнаружение кистозно-солидной опухоли не является поводом для приготовления к смерти. В подавляющем большинстве случаев такая патология успешно лечится. По показаниям доктор может назначить медикаментозную терапию либо хирургическое вмешательство. В основном это зависит от локализации опухоли. Так, при кистозно-солидном образовании на продолговатом мозге операции не производятся, практикуется только и радиотерапия. При локализации опухоли в других отделах мозга, как правило, назначается хирургическое вмешательство с использованием лазера и ультразвука. Назначают химиотерапию и лучевую терапию, только если новообразование неоперабельное. При данной патологии в щитовидной железе методы лечения зависят от размеров образования. Маленькие узелки (до 1 см) лечат таблетками. При появлении более крупных образований могут назначать пункцию с последующим удалением пораженной части щитовидки.
Прогнозы
Конечно, появление опухоли в каком-либо органе должно восприниматься со всей серьезностью. Если пациент вовремя обращается к врачу и выполняет все его предписания, то кистозно-солидное образование в почке, в щитовидной железе, в мочеполовой системе и некоторых других органах можно вылечить полностью и без осложнений. Исход лечения такой патологии в головном мозге менее благоприятен, так как при хирургическом вмешательстве практически всегда оказыаются задетыми и соседние ткани, что может повлечь за собой ряд осложнений. Опухоль в спинном или в продолговатом мозге - вариант с наименее благоприятным исходом. Но и в этих случаях своевременно начатое лечение может сохранить пациенту жизнь.
Одна из пациенток обратилась ко мне после контрольного ультразвукового обследования железы. На её лице, в движениях и голосе выражалось обеспокоенность нарастающим ухудшением.
Как же так, я пришла на УЗИ, а врач начал говорить мне, что у меня очень большой узел и нужно срочно опери роваться. Он так и написал: солидный узел.
Позвольте, я ознакомлюсь с результатами обследования, - предложил я.
Пожалуйста, - ответила пациентка, протянув мне заключение УЗИ.
Я начал внимательно изучать описание ультразвукового обследования щитовидной железы. В заключении, помимо выводов о характере изменений, значилось - солидное узловое образование... Этот же узел в описании УЗИ характеризовался как однородный изоэхогенный.
Видите, какой большой узел!
Да, действительно, узел больших размеров. Но он доброкачественный...
Мне врач-узи говорил, что узел огромный. Он так и написал - солидный. Сказал, что нужно обязательно оперироваться. Я даже ночью плохо спала после того, что он на говорил мне.
Как Вы сказали? Солидный? - переспросил я, - Этот термин означает наполненность, то есть содержащий не полость с чем-то, а биологическую ткань. В данном случае обычную ткань щитовидной железы. И произносится это слово иначе. Ударение нужно ставить не на второй, а на первый слог.
А я то думала, зачем это врач написал так эмоционально...
Применяя термин солидный врач хотел показать, что внутри выявленного им очагового образования присутствует ткань железы. Думаю, оно не совсем уместно в протоколе УЗИ по двум причинам. Во-первых, это может влиять на психическое состояние пациента, который, пытаясь сам разобраться в состоянии своего здоровья, внимательно вчитывается в описание УЗИ. Во-вторых, из-за того, что этот термин относится к патологоанатомическим изменениям и применяется специалистами-патологами при гистологическом исследовании.
Что важнее узлов?
Очень часто всё внимание пациентов сосредоточено только на выявленных узлах. Как правило, для них ничто более не значимо в отношении самой щитовидной железы как узлы. Не редко, вся консультационная беседа по инициативе пациента начинается и сводится к узлам.
Расскажите, пожалуйста, о том, что Вас беспокоит, - обычно предлагаю я пациентке во время консультации.
У меня узел в щитовидной железе, - отвечает она.
Как именно этот узел себя проявляет? - уточняю я, пытаясь выяснить особенности самочувствия.
Никак. Я сделала УЗИ. И там обнаружили узел, - слышу в ответ.
Та-а-к? - стараюсь я интонацией побудить к даль нейшему рассказу о себе.
Вот, обнаружили узел... И что, скажите, его нужно удалять? А можно как-то без операции?
В результате удаётся выяснить, что пациентку, например, беспокоят слабость, выпадение волос, сухость кожи, зябкость и дискомфорт в шее. После уточнения самочувствия пациентки, провожу обследование и выясняю характер узла по данным УЗИ, сканирования, термографии железы и результатам цитологического исследования содержимого этого узла. Определяюсь и с функциональным состоянием щитовидной железы. Если выявляю, что узел доброкачественный, коллоидный, то поясняю, каким образом он сформировался, и что его ожидает в дальнейшем без операционного удаления.
Рассказываю о том можно ли ожидать обратное преобразование узла, или его состояние будет изменяться в соответствии с уже знакомыми вам стадиями. При этом всегда обращаю внимание на более важное обстоятельство - причину и повод образования узлов! Не бывает беспричинных изменений в железе. И очень важно не только разобраться со следствием - узлом, но и восстановить нормальную деятельность органа. Но, к сожалению, эти слова не воспринимаются сознанием пациентки, абсолютно сосредоточенной на узле.
Часто приходится рассматривать случаи появления новых узлов. Например, был один, а через 2-3 года обнаружили еще три. Также часты случаи, когда после удаления одного узла через некоторое время вновь появляются узлы в том месте железы, где ранее их не было. Такие случаи должны заставлять задумываться!
Если узел доброкачественный и его появление вызвано нарушением функции железы, то в первую очередь следует задуматься о восстановлении нормальной работы щитовидной железы. И если такой узел способен производить гормоны - оставьте его под наблюдением. Это не рискованно, и лучше ежедневного приёма гормональных препаратов.
Напомню, что появление узлов вызвано функциональной перегрузкой железы. Удаление узловых образований не устраняет причин их образования. Без восстановления оптимальной деятельности щитовидной железы, без восполнения её компенсаторно-приспособительных возможностей можно ожидать появления новых узлов.
Присутствие узлов в железе следует оценивать как адаптационную перестройку ткани железы в ответ на недостаток обеспечения гормонами организма. Поэтому, восстановление функциональной способности щитовидной железы за счёт компенсации условий в организме позволяет не только улучшить состояние уже имеющихся узлов и предотвратить появление новых, но и оказать требующуюся организму помощь.
Слово
означает не что иное, как уплотнение или утолщение. Этим ещё ничего не сказано о её свойствах. Само слово просто описывает твёрдое (сόлидное, как принято называть в медицине) чётко ограниченное разрастание из собственной зрелой (
) ткани или незрелой (зачаточный,
) ткани. Иногда эта ткань может быть такой же несозревшей (
), как ткань ребёнка до рождения (внутриутробного плода).
В медицинской терминологии часть слова/суффикс „ом“ указывает в названии болезни, что это опухоль. А первая часть названия болезни, как правило, является термином из латинского языка. Эта часть слова называет конкретную ткань, из которой начала расти опухоль. Так, например, термин „липома“ означает опухоль из жировой ткани, „остеома“ – опухоль из костной ткани.
Солидные опухоли бывают доброкачественными и злокачественными:
Доброкачественные солидные опухоли
не являются раком! Они медленно растут, локально ограничены и чаще всего отгорожены от окружающих тканей (есть собственная оболочка). Они не дают метастазов. Иногда доброкачественные солидные опухоли могут рассасываться или они останавливаются в своём росте. Тем не менее с них могут начинаться и злокачественные опухоли.
Злокачественные солидные опухоли
относятся к раковым заболеваниям. Злокачественную опухоль называют по месту, где она возникла, первичной опухолью. Возможное проникновение такой опухоли в другие участки тела называют метастазированием (
).
Чтобы выбрать тактику лечения, необходимо точно определить (классифицировать) вид и свойства солидной опухоли или онкологического заболевания. В зависимости от конкретного вида заболевания проводятся специальные обследования.
Большинство образований почки встречаются в практике, как случайные находки, из которых часть является почечно-клеточная карцинома. Задачей диагностики является дифференцировка доброкачественного и злокачественного образований почки, хотя во многих случаях это не представляется возможным.
В данной статье рассмотрены радиологические находки характерные для доброкачественных и злокачественных образований почки.
Алгоритм анализа при выявлении образования почки:
- определить кистозное образование или нет?
- если данное образование не кистозное — определите есть ли макроскопические включения жира, что в большей степени соответствует ангиомиолипоме.
- исключить рак почки, маскирующийся под инфаркт или инфекционное поражение, у пациентов с различными клиническими проявлениями.
- исключить лимфому или метастатическое поражение почек. Метастазирование в почки (менее 1%) и поражение почек при лимфоме (0,3%) — это редкость и свидетельствует о тотальном распространении заболевания.
Вы еще много раз столкнетесь с тем, что после выполнения данного алгоритма вы не придете к окончательному диагнозу, а на первом месте дифференциального ряда — почечно-клеточная карцинома.
Затем оцените КТ и МРТ-изображения и ответьте на вопрос, что больше соответствует доброкачественному образования почки, а что злокачественному выделив из этой группы признаки низкодифференцируемой опухоли и высокодифференцируемой почечно-клеточной карциномы.

Гиперденсное образование на бесконтрасном КТ.
Образование с плотностью выше 70HU на нативном (бесконтрастном) КТ-изображении является геморрагическая киста. Геморрагические кисты также могут быть с плотностью ниже, чем 70HU, но в данном случае должен осуществлен контроль за образованиями на пост-контрастных изображениях. Если на пост-контрастных изображениях отсутствует контрастное усиление, то, следственно, подтверждается кистозное происхождение образование.
Включения жира.
Макроскопическое включение жира в образовании почки плотностью 20HU явный признак ангиомиолипомы. Тонкие срезы лучше при исследовании плотности. К сожалению 5% ангиомиолипом макроскопический жир не содержат. КТ-картина данных ангиомиолипом неотличимо схожа с почечно-клеточной карциномой. Как ни странно, но почечно-клеточная карцинома в некоторых случаях также содержит жир. При включениях жира и кальцификатов в образование почки дифференциальный диагноз должен склонятся в сторону почечно-клеточной карциномы.
Сомнительное усиление
Сомнительное усиление на 10-20HU псевдо-усиление в кисте, как результат увеличения жесткости излучения. МРТ в данных случаях является отличным методом в дифференциальном диагнозе. Сомнительное усиление также характерно для папиллярной карциномы почки, для которой характерно слабое усиление и которая менее агрессивная опухоль, чем светлоклеточная карцинома.
Гомогенное усиление
Гомогенное усиление, а также ослабление (> 40 HU) на нативных снимках в большей степени характерны для ангиомиолипомы с малым содержанием жира, хотя почечно-клеточную карциному нельзя также исключать.
Сильное усиление
Сильное усиление визуализируется при светло-клеточной карциноме, ангиомиолипомах с малым содержанием жира и онкоцитомах. Светло-клеточная карцинома встречается чаще, чем онкоцитома и ангиомиолипома с малым содержанием жира, поэтому диагноз карциномы ставится чаще в особенности в тех случаях, когда образование гетерогенное и больших размеров.
МРТ при образованиях почки
Гиперинтенсивный сигнал на Т1-взвешенных изображениях, как правило, визуализируется при геморрагических кистах или кистах с белковым содержимым, а также при ангимиолипомах, содержащие макроскопический внеклеточный жир.
Если жир внутри клетки, то на Т1-изображениях не будет гиперинтенсивного сигнала, сигнал будет снижаться на out-phase изображениях, что не характерно для ангимиолипомы, а типичнее для светлоклеточной карциномы почки.
МРТ чувствительнее, чем КТ при определении кистозного образования, а также МРТ показано для дифференциации, если на КТ выявлено псевдо-усиление.
На Т2 гипоинтенсивный сигнал характерен в большей степени для папиллярной карциномы почки и в меньшей степени для ангиолипомы с малым содержанием жира.
На Т2 гиперинтенсивный сигнал характерен для светлоклеточной карциномы, но признак не является специфичным, потому как схожие изменения и при онкоцитомах.
По данным МРТ изображений также трудно, как и по данным КТ изображений сказать однозначно о доброкачественности и злокачественности процесса.

Размер и форма образования.
Ещё один способ в оценке солидных образований почки — это оценка формы образования. Солидные образования разделяют на шарообразные и бобообразные образования.
Шарообразные образования являются наиболее распространёнными образованиями почки. Данные образование чаще обширные деформирующие контур органа. Типичные представители шарообразных образований являются онкоцитома и почечно-клеточная карцинома.
Бобовидные образования не деформируют контур почки и «встроены» в паренхиме органа.
Бобовидные образования более трудно обнаружить и обычно не визуализируются на КТ без контраста.
Обратите внимание, что существует много подводных камней в дифференциальной диагностике шарообразных и бобовидных образований.

Бобовидные образования.
Радиологические признаки образований бобовидной формы обычно не специфичны. Данное явление заметно если обратить внимание на схожесть образований, представленных на рисунке. Дифференциальный диагноз обычно строят, исходя из клинических данных и, соответственно, данных визуализации.
Инфильтрирующее почку по центру образование у пожилого пациента соответствует переходно-клеточному раку почки. Инфильтрирующее почку по центру образование у молодого пациента с серповидной перегородкой внутри больше соответствует медуллярной карциноме почки. Мультифокальные и билатеральные или диффузные образования почки в сочетании с лимфоаденопатией, а также с вовлечением в патологический процесс других органов характерны для лимфомы.
Мультифокальные и двусторонние поражения почек характерны для злокачественных образований, в частности для метастазирования. У пациентов с клиникой характерной при инфекции, конечно же, в первую очередь нужно подозревать пиелонефрит. Для инфаркта почки характерно клиновидное поражение почки.

Размер образования.
Размер опухоли является наиболее важным показателем злокачественности опухоли вместе с гистологической оценки дифференцировки образования.
Риск возникновения метастазов зависит от размера опухоли.
Если размер опухоли меньше 3 см риск метастазирования незначительна.
Большинство образований почки в размере обычно меньше, чем 4 см. Многие из данных образований низкодифференцированная почечно-клеточная карцинома, безболезненно протекающие злокачественные или доброкачественные образования.
Образования размером от 1 до 2 см, которые удалили хирургически, в 56% доброкачественные образования. 13% образований размером от 6 до 7 см только являются доброкачественные.
Почечно-клеточный рак. Светлоклеточная карцинома почки.
Почечно-клеточная карцинома является типичным шарообразным образованием. Почечно-клеточная карцинома является случайной находкой выявленная у пациентов, обратившихся с жалобами не связанными с патологии мочевыделительной системы.
Пик заболеваемости 60-70 лет. Почечно-клеточная карцинома связана с наследственными синдромами такими, как синдром Хиппель-Линдау, туберозным склерозом и Бирт-Хогг-Дубе.
Самый распространённый подтип почечно-клеточной карциномы является светло-клеточная карцинома почек, затем папиллярная и хромофобная почечно-клеточная карцинома. Медуллярная и кистозных многокамерная почечно-клеточная карцинома встречается крайне редко.

Светло-клеточная карцинома.
Светло-клеточная карцинома почек составляет 70% случаев рака почек.
Данная опухоль чаще больших размеров и прорастает из почечной коры. Светло-клеточная карцинома является гиперваскулярным образованием с неоднородным содержимым, как следствие некроза, кровоизлияний, кальцинирования или образование внутри кист. В редких случаях почечно-клеточная карцинома содержит внеклеточный жир, соответственно, образование с включением жира и кальцинатов следует рассматривать, как почечно-клеточную карциному.

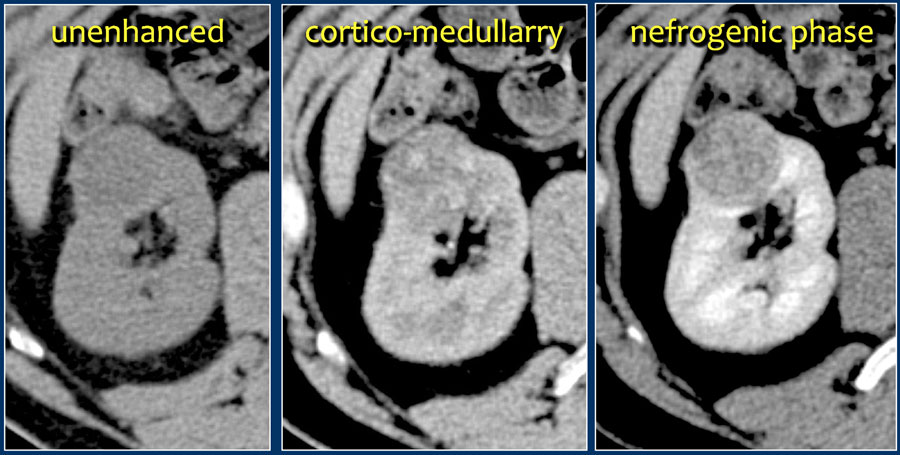
Характерной особенностью светлоклеточной карциномы явлечётся значительное усиление в кортикомедуллярную фазу.
Хотя трудности бывают, когда образование небольших размеров и локализуется в почечной коре, которая также хорошо контрастируется.
Поэтому нефрографическая фаза при образованиях такой локализации и размеров является для оценки наиболее важной так, как паренхима контрастируется гомогеннее и сильнее, чем опухоль, что хорошо заметно на ниже приведённых изображениях.
На МРТ светло-клеточная карцинома визуализируется, как гипоинтенсивное образование на Т1 и гиперинтенсивное на Т2. Как правило, почечно-клеточная карцинома не имеет экстрацеллюлярного жира, что, соответственно, отличает её от ангиомиолипомы. Хотя в 80% случаях светло-клеточной карциномы есть внутриклеточный жир, что приводит к снижению сигнала на Т1 opposed-phase в сравнении с in-phase изображениями. В данных ситуациях не стоит делать вывод о том, что жир внеклеточный, который характерен в большей степени для ангиомиолипомы. Болезнь Фон-Гиппель-Линдау ассоциирована с развитием светло-клеточной карциномы почек, чаще мультифокальной и билатеральной. Пациенты со светло-клеточной карциномой имеет 5-летнюю выживаемость, что является прогнозом хуже, чем у пациентов с папиллярной и хромофобной карциномой.
Порядка 5% всех светло-клеточных карцином имеют инфильтративный характер роста. Несмотря на то, что это лишь небольшая часть от всех почечно-клеточных карцинома, нельзя забывать про них при построении дифференциального ряда бобовидных образований почки с инфильтративным типом роста. Почечно-клеточные карциномы с инфильтративным типом роста являются агрессивными и гиперваскулярными, которые изменяют внутреннюю архитектуру почек, но не наружные контуры, а изменения лоханки схожи с изменениями при переходно-клеточном раке почки.

Папиллярная почечно-клеточная карцинома
Папиллярная почечно-клеточная карцинома встречается в 10-15% случаях от всех случаев почечно-клеточных карцином. Данные образования чаще гомогенные и гиповаскулярные, поэтому схожи с кистами. В отличии от светло-клеточной карциномы при контрастировании разница плотности образования до и после контрастирования составляет всего 10-20HU. Папиллярные почечно-клеточные карциномы больших размеров могут быть гетерогенными, в следствии геморрагий, некрозов и кальцификатов.
На МРТ данные образования на Т1 дают от изо- до гипотенсивный сигнал и на Т2 гипоинтенсивный. Включения макроскопического жира встречается чаще с кальцификатами.
Образования обычно билатеральные и мультифокальные, что в свою очередь намного чаще встречается в сравнении с другими почечно-клеточными карциномами. 5-летняя выживаемость составляет 80-90%.

Хромофобная почечно-клеточная карцинома
5% от почечно-клеточных карцином типа хромофобная ПКК.
Это твердое, резко ограниченное и иногда с дольчатым строением образование.
Данное образование имеют схожее строение с онкоцитомой так, как в центре визуализируется перегородка или паттерн с радиальным строением, поэтому её невозможно отличить от онкоцитомы при визуализации, хотя и при гистологии тоже сложно.
При контрастировании хромофобная почечно-клеточная карцинома чаще однородная и менее интенсивная, чем светло-клеточная почечная карцинома при контрастировании.
Прогноз хромофобной ПКК схожий с прогнозом папиллярной ПКК и равен 5-летней выживаемости в 80-90% случаях.

Синдром Бёрта - Хога - Дьюба (англ. Birt–Hogg–Dubé syndrome) - редко встречающееся аутосомно-доминантное генетическое заболевание, обусловленное мутацией в гене FLCN и проявляющееся развитием доброкачественных опухолей волосяного фолликула (фиброфолликулом), кистами в лёгких и повышенным риском возникновения рака почки (хромофобная почечной карциномы) и рака толстого кишечника.

Стадирование почечно-клеточной карциномы.
Почечно-клеточная карцинома может распространяться на почечную фасцию и надпочечники, в почечную вену, полую вену.
Для хирурга при планировании операции важно знать, если тромб в нижней полой вене. Это важно в ситуациях, когда тромб поднялся выше диафрагмы, тогда необходимо планирование манипуляций вместе с торакальным хирургом.

Ниже представлен пациент с Т4-стадией почечно-клеточной карциномы.





Тромбоз вены
На корональной МРТ визуализируется опухолевой тромбоз, распространяющийся на нижнюю полую вену. В данном случае понадобится помощь торокального хирурга.

Метастазы
25% пациентов с почечно-клеточным раком, имеют метастазы.
Типичная локализация легкие, печень, лимфатические узлы и кости.
Реже среди локализаций фигурирует поджелудочная железа, надпочечники, контралатеральная почка, брыжейка тонкой кишки, брюшная стенка и головной мозг.

На снимке пациент с метастазами в поджелудочной железе.
Ангиомиолипома
Ангиомиолипома почки — это наиболее часто встречаемая доброкачественная солидная опухоль почки, относящееся к группе мезенхимальных опухолей, которое состоит из жировой и гладкомышечной ткани, а также из эпителиальных клеток и кровеносных сосудов. На КТ и МРТ основным признаком ангиомиолипомы является включение макроскопического жира. На КТ ангиомиолипома визуализируется, как образование с четкими контурами, гетерогенной структуры, локализированной в корковом веществе почке и с включениями жира 20HU и меньше. Кальцинаты и некрозы в ангиолипоме встречается крайне редко. При присутствии жира в сочетании с кальцинатами в образовании должно наводить на мысль о том, что это почечно-клеточная карцинома. Контрастируются обычно сосуды и мышечная составляющая образования.

Множественная ангиомиолипома
Обычно ангиомиолипома — это одностороннее образование небольших размеров, не проявляющая себя клинически и чаще является случайной находкой.
В 10-20% случаях ангиомиолипомы множественные и билатеральные, что чаще у пациентов с туберозным склерозом.

Кровоизлияние в ангиомиолипому.
Склонность геморрагиям в ангиомиолипоме объясняется большим количеством патологических сосудов, что клинически проявляется острой болью. Риск геморрагии увеличивается с размером образования.

Была выполнена эмболизация для остановки кровотечения.

Превентивная эмболизация рекомендуется при опухолях более 4 см , даже у пациентов, которых опухоль никак не проявляет себя клинически . Обратите внимание на расширенные сосуды левой почки.

В 5% ангиомиолипомах жир на КТ не визуализируется. Жир трудно найти из-за кровоизлияния в орган или данное образование содержит жир минимальное количество. На МРТ макроскопический жир дает низкий сигнал на изображениях с жироподавлением. Микроскопический или внутриклеточный жир проявляется снижением сигнала на Т1 opposed-phase в сравнении с Т1 in-phase изображениями, что специфично не только для ангиомиолипомы, но и для светлоклеточной карциномы. В почечно-клеточной карциноме жир чаще внутриклеточный, поэтому вряд ли визуализируется на КТ.
Онкоцитома
Онкоцитома является вторым наиболее распространенным доброкачественным соли дным образованием почки . 3-7 % от всех солидных опухолей почек являются онкоцитомами.
Онкоцитома — это опухоль с четкими контурами, для нее типично однородное постконтрастное усиление, а также перегородка в центральной ее части, которая не отличается от центрального некроза при почечно-клеточной карциномы, поэтому онкоцитома является наиболее часто удаляемым из доброкачественных образований почек.

Кальцинация в онкоцитоме
редко визуализируется
.
Опухоль
обычно
солитарная
, 2-12
см в диаметре
, но
может быть
мультифокальной
и
двусторонней
.
В
менее чем в 10
% случаев
онкоцитома
и
хромофобная
почечно-клеточная карцинома
протекают одновременно
.

Переходно-клеточная карцинома
Переходно-клеточная карцинома (ТСС), также известная как уротелиальная карцинома прорастает из эпителиальных клеток, выстилающих мочевые пути.
Наиболее частая локализация переходно-клеточной карциномы почек в почечной лоханке, как низкодифференцированная и поверхностная опухоль, прорастающая фокально интралюминально в почечной лоханке.
Примерно у 15% переходно-клеточной карциномы имеют более агрессивный инфильтрирующий тип роста, способствующий изменению архитектуры органа и прилегающих почечный синус и паренхимы почек при этом не изменяя почечный контур.
ТСС является типичное образование бобовидного типа.
Пик заболеваемости в 60-70-летний возрастной группы и в два раза чаще у мужчин, чем у женщин.
Факторами риска являются курение, химические канцерогены, циклофосфамид и злоупотребления противоболевыми средствами, особенно при длительном применении фенацетина.
Переходно-клеточную карциному трудно обнаружить на нативной КТ.
Нефрографическая фаза является оптимальной фазой, чтобы отдифференцировать нормальную почечную паренхиму и переходно-клеточную карциному.
На экскреторной фазе отлично визуализируются патологические изменения лоханки: дилатация чашек, растяжение чашки опухолью. Переходно-клеточная карцинома почки нередко прорастает в забрюшинное пространство, а также метастазирует в региональные лимфатические узлы, легкие и кости.
Переходно-клеточная карцинома это опухоль с высокой частотой рецитирования, поэтому требует тщательный повторных наблюдений. При переходно-клеточной карциноме не рекомендовано выполнения чрескожной биопсии так, как есть риск диссеминация.
Лимфома
Почки являются наиболее частой экстранодальной локализацией при лимфомы, в особенности при неходжкинской лимфоме. Почки, как первичная локализация, поражаются крайне редко.
Лимфома почки визуализируется, как множественные слабо контрастируемые образования, но также, как опухоль забрюшинного пространства, прорастающая в почки и/или мягкие ткани, окружающие почки.
Нефромегалия — это результат диффузной инфильтрации в почечный интерстиций, что наиболее часто встречается при лимфоме Беркитта (неходжкинская лимфома очень высокой степени злокачественности, развивающаяся из B-лимфоцитов и имеющая тенденцию распространяться за пределы лимфатической системы).

На изображении двустороннее поражение почек и поражение костей у пациента с В-клеточной лимфомой.

Вот еще один пациент с лимфомой, локализированной в средостении, поджелудочной железе (стрелка) и в обеих почках.
Диффузное увеличение обеих почек у пациента с лимфомой.
Продолжите просмотр ПЭТ-КТ.

На ПЭТ-КТ диффузное поражение почек и вовлечение в процесс периаортальных лимфатических узлов (стрелки).

Метастазирование
Следующие первичные опухоли наиболее часто метастазируют в почки: опухоли легких, молочных желёз, ЖКТ и меланома. В почки метастазируют обычно выше перечисленные опухоли на поздних стадиях. Нередко метастазирование в почки визуализируется, как единичное образование, которое трудно отличить от почечно-клеточной карциномы. На помощь в данных случаях приходит чрескожная биопсия.

Почечные метастазы обычно двусторонние мультифокальные поражения небольшего размера, с инфильтративным характером роста. Образования умеренно усиливаются при контрастировании, намногим больше, чем нормальная почечная паренхима. Метастазы также могут быть «гиперваскулярными» при меланоме, а иногда при раке молочной железы.
На изображении пациента визуализируется несколько почечных метастазов.

Обратите внимание на опухолевый тромб в левой почечной вене.
Представлен пациент с раком легких.
Метастазирование в левую почку и множественное метастазирование в лимфоузлы (стрелки).
Если бы не было анамнеза то, было бы трудно отличить от почечно-клеточного рака с метастазами в лимфоузлы.

Инфекция
При визуализации картина при пиелонефрите или абсцессе почки схожа с картиной при опухоли, поэтому результаты анамнеза, осмотра и других клинических данных помогают радиологу в постановке правильного диагноза. В представленном случае визуализируются гиподенсные образования в обоих почках. Если диагноз базировать только, исходя из данных изображения, то напрашивается следующий дифференциальный ряд: пиелонефрит, лимфома или метастаз.
Данный пациент поступил с жалобами на боль в боку и с анамнезом воспалительного поражения мочевыводящих путей, также у пациента отрицательный онкологический анамнез, поэтому диагноз — пиелонефрит.
На КТ спустя 4 месяца визуализируются нормальные почки. На первом изображении патологическая картина обусловлена мультифокальным пиелонефритом.

Абсцесс почки является осложнением острого пиелонефрита. Обычно у данных пациентов лихорадка, боль и в анамнезе инфекция мочевыводящих путей.
На КТ абсцесс визуализируется, как неспецифическое однородное гиподенсное образование или комплекс кистозных образований.

Почечный абсцесс также может визализироваться, как образование с утолщённой стенкой неравномерно контрастирующееся с прорастанием в околопочечную клетчатку.
У пациентов с атипичной клинической картиной и кистозно-комплексного образование с прорастанием в околопочечную клетчатку в дифференциальный ряд следует включить почечно-клеточный рак.

Этот пациент типичный поступил с болью в правом боку и изменениями в лабораторных данных, характерные для инфекции мочевыводящих путей.
На ультразвуковом изображении визуализируется гипоэхогенный очаг с гиперэхогенным включением, что соответствует на жидкостное включение.
Диагноз — абсцесс.

Ксантогранулематозный пиелонефрит.
Ксантогранулематозный пиелонефрит (КП) — это агрессивная форма интерстициального нефрита, включающая гнойно-деструктивный и пролиферативный процессы в почке с образованием гранулематозной ткани. Часто патология ассоциирована с мочекаменной болезнью, что приводит к дополнительной дилатации чашки. В таких ситуациях почка чаще диффузно увеличена, реже сегментарно.

Увеличение почек присутствует во всех случаях ксантогранулематозного пиелонефрита и при макроскопическом исследовании выявляются включения жира. Ниже представлен ещё один случай ксантогранулематозного пиелонефрита. У пациента деструкция правой почки, множественные конкременты и пролиферация фиброзной и жировой ткани. Данная КТ очень напоминает липосаркому.

Инфаркт
Инфаркт почки обычно возникает в результате тромбоэмболии.
Общие клинические проявления — острая боль в боку и гематурия.
В остром периоде на КТ визуализируется клиновидная область слабо контрастируемая, что соответствует поздней стадии атрофии.
Когда почка полностью ишемизирована, то визуализируется орган увеличенный в размерах и слабо контрастируемый. Хотя слабое контрастирование возможно по внешней периферии органа за счёт кровоснабжения почки по коллатералям. Данное явление называется симптом ободка.

Представлен ещё один случай инфаркта почки.

Пациент с инфарктом почки и селезенки, как следствие множественной системной эмболизации.

Подводные камни при исследовании почек
Псевдоусиление
.
После контрастирования может наблюдаться псевдоусиление, что является одним из подводных камней при оценке образований почки. Как упоминалась ранее, что разница плотности образования между нативными и постконтрастными изображениями составляет до 20HU, что может восприниматься, как киста вследствие такого эффекта, как увеличение жёсткости излучения. Ниже представлен случай образования почки с псевдоусилением на КТ, а на МРТ данное образование имеет все признаки кисты.

Верблюжий горб
Гиперплазированные колонны Бертини могут выступать из паренхимы, и на УЗИ, на КТ нативных изображениях и нефрографическую фазу возникают подозрения на опухоль почки.
В кортикомедуллярную фазу данные подозрения могут быть опровергнуты. Ниже представлен случай верблюжего горба на УЗИ и КТ.

Представлен другой случай на КТ изображениях в нефрографической фазе есть основания утверждать, что это опухоль, но на кортикомедуллярной становится ясно, что это псевдоопухоль.
КТ-протокол
- Артериальная фаза. Выявления жировых включений, кальцификаций, кровоизлияний, скопление жидкости богатой белком.
- Нефрографическая фаза. Выявление в образованиях гиперваскуляризации при контрастном усилении. Дифференциация опухоли от псевдоопухоли.
- Кортикомедуллярная фаза. Выявление рака и тромбоза.
- Экскреторная фаза. Дополнительная дифференциация переходно-клеточного рака почки.
КТ
является методом выбором для
оценки почечной
массы, а также для
постановки стадии.
Протокол исследования должен состоять по меньшей мере
из
артериальной и нефрогенной фазы.
Кортикомедуллярная фаза строго рекомендована после 25-40 секунд после инъекции. В данную фазу удобно дифференцировать опухоль от псевдоопухоли, а также оценивать эффект контрастного усиления от образования. На изображении ниже представлено, что несмотря на то, что опухоль расположена в мозговой зоне, она имеет схожее затухание, что окружающая паренхима. 
Поэтому считается, что нефрографическая фаза (100 секунд после внутривенного введения контраста) является наиболее информативной для выявлении опухоли. Также в данную фазу есть возможность оценить ангиогенез и выявить опухолевый тромб.
Экскреторная фаза (8 минут после внутривенного введения контраста) отлично подходит для оценки чашечно-лоханочной системы, мочеточников, мочевого пузыря.
Без экскреторной фазы можно обойтись при образованиях коркового вещества почки за исключением, когда в дифференциальном диагнозе переходно-клеточный рак почки.
Используемая литература.
- Radiology Assistant
- Solid Renal Masses: What the Numbers Tell Us AJR 2014; 202:1196-1206Simplified Imaging Approach for Evaluation of the Solid Renal Mass in Adults by Ray Dyer, MD, David J. DiSantis, MD Bruce L. McClennan, MD.
Radiology: Volume 247: Number 2-May 2008
РЕФЕРАТ
Ультразвуковая диагностика опухолей яичников
Введение
В настоящее время самым распространенным методом диагностики новообразований яичников является ультразвуковое исследование.
В тех случаях, когда при гинекологичсеком исследовании выявляется то или иное патологическое образование в полости малого таза, врач УЗИ должен решить ряд вопросов: 1) визуализировать пальпируемое образование на эхограммах; 2) установить его характер (жидкостное или мягкотканое); 3) точно локализовать относительно матки, яичников, и мочевого пузыря; указать число и размеры образований, а также сделать точное описание эхографических характеристик объекта; 4) определить (или сделать попытку определения) морфологическую природу патологического очага.
Целый ряд физиологических и патологических процессов, протекающих в яичниках, сопровождается увеличением их размеров: созревание фолликула, появление различных кист, наличие эндометриоза, воспалительных процессов, доброкачественных и злокачественных опухолей. В большинстве случаев больные нуждаются в оперативном лечении. Уточнение диагноза до операции необходимо для определения объема оперативного вмешательства, характера предоперационной подготовки и необходимой квалификации хирурга.
Кисты представляют самую частую объемную патологию яичников и представляют собой ретенционные образования, возникающие вследствие избыточного скопления тканевой жидкости в предшествующих полостях. Развитие кист наблюдается в основном в репродуктивном возрасте. В большинстве случаев это функциональные образования, размер которых не превышает 4-5 см. В постменопаузальном периоде кисты встречаются у 15-17% больных.
Опухоли, происходящие из поверхностного эпителия, составляют около 70% всех опухолей яичников. Среди них доброкачественные варианты (серозные и псевдомуцинозные) встречаются у 80% больных. Доброкачественные опухоли яичников (исключая гормонпродуцирующие) независимо от строения в своих клинических проявлениях имеют много общего. Ранние стадии заболевания протекают бессимптомно и даже при появлении первых симптомов больные часто не обращаются к врачу, либо врач не рекомендует оперативное лечение, предпочитая динамическое наблюдение. Злокачественные опухоли яичников выявляются в 20% всех новообразований женской половой системы.
Ранняя диагностика рака яичников - одна из главных проблем онкогинекологии. Несмотря на разнообразие применяемых диагностических методов, около 80% больных поступают в специализированные стационары с запущенными стадиями заболевания. Это определяется особенностями клинического течения рака яичников: отсутствие симптомов заболевания на ранних стадиях, позднее обращение за медицинской помощью, а также отсутствие онкологической настороженности у врачей общей практики, терапевтов, врачей женских консультаций.
В течение нескольких десятилетий ультразвуковая диагностика с успехом применяется для дифференциации опухолей матки и придатков. Сопоставление данных эхографии и морфологического исследования свидетельствует о высокой точности выявления опухолевидных образований яичников и определения их внутренней структуры. Однако в ряде случаев доброкачественных новообразований придатков, особенно у пациенток пре- и постменопаузального периода трансвагинальная эхография не позволяет дифференцировать характер опухолевого роста.
УЗИ позволяет выявить наличие и определить структуру опухолевидных образований яичников практически в 100% случаев. Однако использование серой шкалы как независимого метода на сегодняшний день является нерациональным, так как не позволяет оценить характер опухолевого роста и выделить пациенток группы риска.
Цветовое допплеровское картирование (сокращенно ЦДК) способствует более точной дифференциации злокачественных и доброкачественных опухолей яичников. Основным достижением ЦДК в диагностике опухолевых процессов является визуализация и оценка кровотока новообразованных сосудов опухоли, которые имеют свои характерные особенности. Цветовое допплеровское картирование позволяет предоперационно, неинвазивно оценить и дифференцировать опухоли по степени изменений их сосудистой стенки, по локализации и количеству сосудов, являясь своеобразной мерой оценки злокачественности новообразований яичников. Возможность дифференциации доброкачественных и злокачественных образований яичников с помощью цветового допплеровского картирования (ЦДК) представляет собой перспективное направление в ультразвуковой диагностике, а сопоставление данных эхографии и допплерографии приводит к реальному повышению точности диагностики опухолевидных образований яичников.
Также в последние годы диагностика опухолей яичника стала возможной с использованием магнитно-резонансного (МРТ) и компьютерного (КТ) томографов.
В данной работе более подробно рассмотрены классификации и основные характерные узи-признаки различных по этиологии новообразований яичников.
1. Ультразвуковая диагностика новообразований яичников
Новообразования яичников занимают второе-третье место в структуре онкологических
заболеваний женских половых органов, однако смертность от них стоит на первом месте и составляет около 49%.
Опухоли яичников встречаются во всех возрастных группах, начиная с раннего детского и до сенильного, но в основном заболеваемость начинает увеличиваться после 40 лет.
К группе риска следует относить женщин:
с нарушениями функции яичников;
с кровотечениями в постменопаузе;
длительно находящихся на диспансерном учете по поводу патологии матки и ее придатков;
перенесших операции на внутренних половых органах с сохранением или резекцией одного или обоих яичников;
оперированных по поводу рака молочной железы, органов желудочно-кишечного тракта и щитовидной железы;
с отягощенной наследственностью.
Согласно гистологической классификации ВОЗ 1973 г., опухоли яичников делятся на следующие основные группы:
эпителиальные опухоли;
опухоли стромы полового тяжа эмбриональных гонад;
опухоли из герминогенных (зародышевых) клеток;
метастатические опухоли;
прочие (редко встречающиеся) опухоли.
Доброкачественные формы (вместе с пограничными) составляют примерно 80%, злокачественные - 20%.
Имеются особенности распространения разных видов доброкачественных новообразований у женщин различных возрастных групп (рис. 1). Если среди пациенток моложе 20 лет самой частой опухолью является герминогенная (70%), то у больных старше 70 лет в 85% случаев встречаются эпителиальные опухоли.
Эпителиальные опухоли представляют самую многочисленную группу и составляют около 70% всех опухолей яичников. Развиваются они из поверхностного (целомического) эпителия, покрывающего яичник, и подлежащей стромы, особенно в так называемых инклюзионных кистах, возникающих в местах регенерации мезотелия после овуляции за счет инвагинации эпителия в строму. К эпителиальным опухолям относятся серозные, муцинозные и другие редко встречающиеся. Каждое их этих новообразований может быть доброкачественным, пограничным и злокачественным.
Серозные (цилиоэпителиальные) цистаденомы составляют 40% всех доброкачественных опухолей яичников, являясь самыми частыми новообразованиями у женщин 30-50 лет. Опухоли названы так, потому что эпителий, выстилающий капсулу опухоли, продуцирует серозную жидкость. Если внутренняя поверхность цистаденомы ровная, опухоль называется гладкостенной цистаденомой ; в тех случаях, когда имеется пролиферация по внутренней или наружной поверхности - папиллярной цистаденомой . В 10-12% случаев эти опухоли двусторонние, иногда они могут располагаться интралигаментарно, что ограничивает их подвижность. Размеры опухолей могут колебаться от 5 до 30 см, но обычно не превышают 15 см.
Эхографические признаки серозной (гладкостенной) цистаденомы:
Подвижное образование, располагается над маткой;
правильная округлая форма;
наружный контур ровный, четкий;
толщина капсулы от 1 до 8 мм;
образование однокамерное (может быть многокамерным);
внутренняя поверхность четкая, ровная;
содержимое анэхогенное;
в капсуле, а также в перегородках регистрируется артериальный кровоток с индексом резистентности (ИР) >0,5.
Важной особенностью ультразвукового изображения гладкостенной цистаденомы является практически полная идентичность фолликулярной кисте яичника. Однако в отличие от фолликулярной кисты гладкостенная цистаденома может достигать большего размера и не исчезает при динамическом наблюдении в течение 2-3 мес. Как сообщают
В.Н. Демидов и соавт., в трети случаев внутренняя структура гладкостенных цистаденом содержала мелкодисперсную, смещающуюся взвесь. Цветовое допплеровское картирование в 80% случаев выявляет сосуды в капсуле опухоли, ИР в которых при импульсноволновой допплерографии >0,5.
Папиллярные цистаденомы имеют внутрипросветные пристеночные единичные или множественные включения (папиллярные разрастания), которые обнаруживаются и на наружной поверхности. При эхографии вегетации могут быть различными по размеру: от 2 мм до почти полностью занимающих полость опухоли (рис. 2). Внутреннее содержимое анэхогенное, но в некоторых случаях, по данным А.Н. Стрижакова и соавт., визуализируется эхогенная взвесь, наличие которой авторы расценивали как проявление геморрагии. По классификации ВОЗ, папиллярные цистаденомы относятся к пограничным опухолям, а частота их малигнизации достигает 50%. При цветокодированных методиках в папиллярных разрастаниях в первую очередь, а также в капсуле образования в 89,2-98,6% случаев определяется кровоток (рис. 3). При доброкачественных формах опухолей ИР >0,4, но при пограничных - может быть <0,4.
Муцинозная цистаденома
Муцинозные цистаденомы чаще возникают в возрасте 50-60 лет и составляют от 10 до 20% доброкачественных опухолей яичников. Внутреннее содержимое этих новообразований представлено муцином (псевдомуцином), который является слизеподобным веществом и может кристаллизироваться в зерна. В отличие от серозных цистаденом муцинозные имеют тенденцию к быстрому росту и часто достигают больших размеров. В 85% наблюдений средний диаметр этих опухолей превышает 15 см. Примерно в 10% случаев муцинозные цистаденомы поражают оба яичника.
Эхографические признаки муцинозной цистаденомы:
Форма правильная, округло-овальная;
наружные контуры ровные или бугристые;
образование многокамерное, с множественными перегородками различной толщины;
содержимое с эхогенной взвесью, перемещающейся при движениях датчиком;
капсула различной толщины, в ней (а также в перегородках) регистрируется кровоток с ИР >0,4.
При ультразвуковом исследовании внутреннее содержимое имеет выраженный полиморфизм, что связано с большим количеством различных по толщине перегородок, пристеночных разрастаний и взвеси муцина, который не выпадает в осадок при длительном неподвижном состоянии больной. Муцин визуализируется в виде эхогенных включений точечной, линейной или неправильной формы. Камеры в пределах одной и той же опухоли могут иметь различную по эхогенности взвесь (рис. 4). При толчкообразных движениях датчиком она перемещается в полости новообразования.
При цветовой допплерографии сосуды выявляются в капсуле и перегородках с достаточно высокой частотой (рис. 5), а при допплерометрии ИР >0,4. При разрыве капсулы опухоли и обсеменении брюшной полости возникает миксома брюшины, которая имеет эхографические признаки, схожие с материнской опухолью, и в большинстве случаев сопровождается асцитом. В развитии миксомы брюшины большую роль играет сенсибилизация больной к муцину. Риск злокачественной трансформации муцинозной цистаденомы составляет до 17%.
Эндометриоидная эпителиальная опухоль
Эндометриоидная эпителиальная опухоль возникает из терминальных кист, локализующихся в яичниках, или из эндометриоидных гетеротопий, являющихся имплантантами эндометриоподобной ткани, которые, в свою очередь, могут приводить к образованию всех опухолей эндометриоидной группы: аденомы, аденокарциномы, злокачественной аденофибромы, стромальной саркомы и мезодермальной смешанной опухоли. В большинстве случаев имеется злокачественное течение. Примерно в половине случаев поражаются оба яичника, в 25% - наблюдается сочетание с раком эндометрия. Эхографически опухоль представлена кистозным образованием с папиллярными разрастаниями и неоднородной внутренней структурой с наличием зон сниженной и средней эхогенности за счет геморрагических и (или) некротизированных масс (рис. 6).
Уроэпителиальная опухоль
Уроэпителиальная опухоль (опухоль Бреннера) является редкой, частота встречаемости от 0,6 до 2,6%) среди всех яичниковых новообразований, возникает преимущественно у пожилых женщин (средний возраст 63 года), в большинстве случаев имеет доброкачественное течение, сочетается с гиперплазией и раком эндометрия. Опухоль Бреннера может обнаруживаться в составе других эпителиальных новообразований. Чаще всего поражается один яичник, средние размеры опухоли составляют 5-10 см. При эхографии форма правильная, округло-овальная, контуры четкие, неровные, строение солидное или кистозно-солидное с включениями высокой эхогенности.
Поверхностная папиллома
Поверхностная папиллома также является редкой опухолью и эхографически представляет собой неправильной формы образование с нечеткими контурами, неоднородной структурой за счет чередующихся участков высокой и низкой эхогенности, а также кистозных полостей с папиллярными разрастаниями (рис. 7).
Смешанные и неклассифицируемые эпителиальные опухоли имеют неспецифическое эхографическое изображение в виде образований с неоднородным солидным или кистозно-солидным строением.
Рак яичников
Рак яичников в подавляющем большинстве случаев возникает из предшествующих доброкачественных или пограничных эпителиальных опухолей, а первичный рак составляет 4-5%.
Различают серозную, папиллярную и муцинозную цистаденокарциному, поверхностную папиллярную карциному, злокачественную цистаденофиброму и другие морфологические типы. В России рак яичников стабильно занимает третье место после рака тела и шейки матки, в то время как смертность от него стоит на первом месте и составляет 49%, а средний показатель пятилетней выживаемости больных не превышает 20-28%. Рак яичников встречается у женщин всех возрастных групп, но пик заболеваемости отмечается между 60 и 70 годами, а в г. Москве - 50 и 60 годами. Примерно в 80% случаев диагноз ставится во И-Ш стадиях. Столь позднее выявление рака связано с длительным бессимптомным течением и отсутствием у врачей онкологической настороженности. Злокачественная опухоль характеризуется быстрым ростом, ранним, обширным метастазированием и прорастанием в соседние органы.
Классификация рака яичника FIGO (без учета подстадий ):стадия - опухоль ограничена яичником (яичниками);стадия - распространение на рядом расположенные органы (матку, маточные трубы и т.д.);стадия - распространение за пределы малого таза и (или) метастазы в забрюшинные лимфатические узлы;стадия - отдаленные метастазы.
Необходимо отметить, что, начиная с I стадии, опухоль может прорастать капсулу, что ведет к возникновению асцита. На агрессивность течения и, следовательно, прогноз заболевания влияет также степень дифференцировки опухоли: Grade I - высокодифференцированная; Grade II - умеренно-дифференцированная и Grade III - низкодифференцированная.
Эхографические признаки рака яичников:
Многокамерное (однокамерное) образование;
контуры неровные (ровные), нечеткие (четкие);
строение кистозное, кистозно-солидное, солидное;
множественные перегородки различной толщины с фрагментарными утолщениями;
пристеночные разрастания;
наличие жидкости в позадиматочном пространстве, раннее возникновение асцита;
богатая васкуляризация солидного компонента, перегородок и капсулы.
Из приведенных ультразвуковых признаков вытекает, что рак яичников - чрезвычайно полиморфное образование, которое может иметь и вид фолликулярной кисты, и неоднородную внутреннюю структуру, включающую всевозможные компоненты (рис. 8, 9). Однако перечисленные эхографические симптомы соответствуют поздним стадиям, когда прогноз для жизни больной неблагоприятный. К сожалению, для начальных стадий
заболевания достоверных эхографических признаков не существует.
Учитывая актуальность ранней диагностики рака яичников и длительное отсутствие клинических признаков, при ультразвуковом исследовании органов малого таза необходимо учитывать минимальные изменения яичников для последующего углубленного обследования с целью исключения злокачественного новообразования.
Эхографические маркеры, позволяющие заподозрить рак яичника :
выраженная асимметрия размеров яичников;
частичное исчезновение контура увеличенного яичника;
наличие образования, характерного для фолликула или ретенционной кисты, любого размера у женщин в постменопаузе;
появление патологических зон гиперваскуляризации в яичнике;
наличие свободной жидкости в позадиматочном пространстве вне овуляции или у женщин в постменопаузе. При выявлении одного из перечисленных признаков (рис. 10) необходимо динамическое эхографическое наблюдение в течение 1-2 мес. Если имеется два и более признаков, требуется срочная консультация онкогинеколога. При диагностике рака яичников или подозрении на него необходимо обследование молочных желез, органов брюшной полости, щитовидной железы и, конечно, лимфатических узлов. Опухоли стромы полового тяжа представлены в основном гормонопродуцирующими новообразованиями. В эту группу входят феминизирующие (гранулезоклеточная, текаклеточная), маскулинизирующие (андробластома и др.) опухоли, а также гормонально индифферентная фиброма.
Опухоли стромы полового тяжа эмбриональных гонад
Гранулезоклеточная опухоль
Гранулезоклеточная опухоль (фолликулома) возникает из гранулезных клеток фолликула и из остатков клеток полового тяжа. Встречается во всех возрастных группах - от детского до преклонного возраста, но наиболее часто в возрасте от 40 до 60 лет. Средний возраст при доброкачественных формах 50 лет, при злокачественных -39 лет. По данным Л.Н. Василевской и соавт., злокачественные формы наблюдаются у 4-25% больных, по данным Я.В. Бохмана - у 66%. Опухоль является гормонально активной и продуцирует эстрогены. В 50-85% случаев сочетается с гиперпластическими процессами эндометрия (полипы, железисто-кистозная и атипическая гиперплазия) и в 25% - с раком эндометрия. Отмечается также частое сочетание с миомой матки, внутренним эндометриозом и серозными цистаденомами. При наличии новообразования у девочек возникает преждевременное половое созревание, у молодых женщин развитие опухоли сопровождается временной аменореей, которая сменяется ациклическими кровотечениями и невынашиванием беременности. В постменопаузе возникают маточные кровотечения и психофизиологическое «омоложение». Злокачественные гранулезоклеточные опухоли чаще двухсторонние, прорастают капсулу и сопровождаются выраженным спаечным процессом. Опухоль метастазирует в большой сальник, матку, маточные трубы, мочевой пузырь, печень. При злокачественном характере опухоли проявления гормональной активности уменьшаются, что, по мнению Я.В. Бохмана, связано со снижением дифференцировки опухолевых клеток при малигнизации.
Эхографические признаки гранулезоклеточной опухоли неспецифичны. Размеры образования в среднем составляют 10 см. Оно имеет дольчатое солидное строение с кистозными включениями различного размера. Встречаются и кистозные варианты, имитирующие серозные цистаденомы. М.А. Чекалова и соавт. выделяют следующие эхографические типы :
) кистозные однокамерные с тонкой
и толстой капсулой;
) кистозно-солидные с крупными полостями;
) солидно-кистозные с крупными и мелкими полостями;
) солидные.
При допплерографии выявляется гиперваскуляризация солидного компонента, особенно центральной части, с мозаичным типом кровотока. ИР находится в пределах 0,36-0,59, что в среднем составляет 0,46.
В постановке диагноза помогают: сочетание с эстрогензависимой патологией эндометрия и миометрия, отсутствие инволюции матки в постменопаузальном возрасте, а также клинико-анамнестические данные.
Текаклеточная опухоль
Текаклеточная опухоль (текома) возникает из тека-клеток яичника, относится к эстрогенпродуцирующим, составляет 3,8% от всех новообразований яичников, преимущественно возникает у женщин старше 50 лет. Опухоль обычно доброкачественная, озлокачествление наблюдается в 4-5% случаев. При любой форме может сопровождаться асцитом, гидротораксом и анемией (триада Мейгса), которые исчезают после удаления опухоли (рис. 11). Как правило, новообразование одностороннее.
Эхографические признаки неспецифичны, структура аналогична гранулезоклеточной опухоли, также имеются сочетания с гиперпластическими процессами эндометрия, миомой матки, внутренним эндометриозом. При допплерографии выявляются множественные зоны васкуляризации центральной части опухоли, отмечается мозаичный тип кровотока, ИР колеблется от 0,39 до 0,52, что в среднем составляет 0,48.
Фиброма
Фиброма развивается из стромы яичника, не обладает гормональной активностью, составляет около 7% от всех опухолей яичников, встречается преимущественно в постменопаузе. Как правило, встречаются доброкачественные формы. Нередко наблюдаются асцит и гидроторакс, которые исчезают после удаления опухоли. Рост опухоли медленный, отмечено частое сочетание с миомой матки.
Эхографические признаки более специфичны для малых размеров опухоли. При ультразвуковом исследовании определяется одностороннее образование правильной округло-овальной формы, с четкими контурами, достаточно однородной структуры, высокой эхогенности, может создавать акустическую тень (рис. 12). При допплерографии единичные сосуды выявляются не чаще, чем в 14,3% случаев. По мере роста в связи с недостаточным кровоснабжением в фиброме возникают дистрофические изменения, гиалиноз, некроз, что ведет к образованию кистозных полостей. Таким образом, структура опухоли становится кистозно-солидной, и акустическая тень за фибромой исчезает.
Фибромы часто бывают в составе сложных по гистологической структуре опухолей: аденофибромы, цистаденофибромы др. В этих случаях новообразование имеет разнообразное строение, включающее как кистозный компонент, так и солидные структуры. Как сообщают В.Н. Демидов и Ю.И. Липатенкова, при допплерографии аденофибром кровоток регистрируется в солидном компоненте, а цистаденофибром - в перегородках в 42,9% случаев в виде единичных цветовых локусов, а ИР находится в пределах 0,46-0,63 со средним значением 0,54.
Андробластома.
Андробластома (аденобластома, опухоль клеток Сертоли и Лейдига, маскулинома) развивается из элементов мужской гонады, обладает андрогенной активностью, составляет 0,4-2,0% от новообразований яичников, преимущественно наблюдается в возрасте 20-35 лет, но встречается и у девочек. Чаще опухоль бывает доброкачественной, однако до 30% андробластом в препубертатном возрасте имеет злокачественное течение. Для клинического течения характерны явления дефеминизации и маскулинизации. Эхографические признаки андробластомы неспецифичны, ультразвуковое изображение аналогично эстрогенпродуцирующим опухолям. При допплерографии эти опухоли васкуляризированы в 100% случаев, имеются множественные цветовые локусы в центральной части, ИР 0,40-0,52, среднее значение ИР 0,45.
Герминогенные опухоли возникают из элементов недифференцированной гонады в связи с генетическими нарушениями или пороками развития и являются самыми частыми (до 73%) опухолями у детей и подростков, 30% из них - злокачественные . Опухоли этой группы часто встречаются и у беременных. Среди женщин репродуктивного возраста герминогенные опухоли регистрируются в 10-15% случаев от всех новообразований яичников. Группа включает дисгерминому и тератому (зрелую и незрелую).
Дисгерминома
Дисгерминома является самой частой злокачественной опухолью среди всех злокачественных опухолей детского возраста и беременных. Встречаются как однородные по гистологическому строению опухоли, так и опухоли смешанного строения (с элементами других гистологических групп). Гормональная активность дисгерминоме не свойственна, однако если имеется смешанное строение опухоли (например в сочетании с хорокарциномой), то наблюдается повышение хорионического гонадотрошина. Опухоль обычно полностью замещает ткань яичника, прорастает капсулу и срастается с окружающими тканями и органами в единый конгломерат. Локализация чаще односторонняя, но может быть и двусторонней. Опухоль, как правило, быстрорастущая и достигает больших размеров. Форма может быть как овальной, так и неправильной. Контур образования бугристый. При ультразвуковом исследовании определяется солидное образование, характеризующееся наличием участков высокой и средней эхогенности и высокой звукопроводимостью, которая сопоставима с жидкостными структурами (рис. 13). Данные литературы по применению допплерографии противоречивы. По одним источникам, определяются только единичные цветовые локусы венозного кровотока, по другим - в 100% случаев имеется гиперваскуляризация с мозаичным типом кровотока.
Тератомы
Тератомы являются наиболее распространенными среди герминогенных опухолей. Они обнаруживаются с самого молодого возраста и представляют группу опухолей, очень разнообразных по входящим в их состав тканям, которые происходят из зародышевых листков различной степени дифференцировки. В тех случаях, когда ткани высоко дифференцированы, новообразования называются зрелыми тератомами, при низкой дифференцировке - незрелыми тератомами (тератобластомы).
Зрелые тератомы (дермоидная киста, дермоид, зрелая кистозная тератома) составляют 97% от всех тератом. Опухоль, как правило, односторонняя, подвижная, медленнорастущая, однокамерная, размеры ее колеблются от 5 до 15 см, однако могут достигать 40 см. Имеется сообщение о динамическом наблюдении пациентки с тератомой одного яичника, у которой через 7 мес размер опухоли удвоился и появилось аналогичное новообразование в другом яичнике. Зрелая тератома представлена кистозным образованием с фиброзной капсулой, с локальным утолщением за счет внутрипросветного возвышения, именуемого дермоидным (паренхиматозным или головным) бугром, который является источником роста внутреннего содержимого опухоли. В просвете новообразования имеются серозная жидкость, слизь, жир, волосы, кожа, зубы, кости, хрящевая и нервная ткань. В редких случаях обнаруживают тиреоидную ткань (струма яичника) и зачатки кишечной трубки. Различают доброкачественные кистозные тератомы, кистозные тератомы с малигнизацией и солидные тератомы. Выраженный морфологический полиморфизм, различные сочетания жидкостного и плотного компонентов ведут к различным вариантам эхографического изображения зрелых тератом
Выделяют три основных типа ультразвуковой структуры.
1) Кистозная форма (собственно дермоидная киста). Встречается в 47-60% случаев. Внутреннее содержимое ан- и гипоэхогенное, что характерно для серозной жидкости или жира низкой плотности. В жидкостном содержимом встречаются точечные или линейные гиперэхогенные включения, которые могут являться волосами или мелкими комочками жира. В некоторых случаях определяется пристеночное внутрипросветное образование пониженной или высокой эхогенности - дермоидный бугор (рис. 14).
) Преобладание плотного компонента. Встречается в 20-43% случаев. В данном случае внутреннее содержимое представлено включениями различной формы и размеров, с четкими или нечеткими контурами, высокой эхогенности, вплоть до появления акустической тени за некоторыми фрагментами, которые являются хрящевой, костной тканью или зубами. Эффект поглощения ультразвуковых волн не характерен для волос, кожи, жировой, нервной и тиреоидной ткани. Тератомы этого типа строения, как правило, не превышают 4 см в диаметре и наиболее часто правильно диагностируются при ультразвуковом исследовании. Отчасти этому способствует сохраненная неизмененная ткань яичника, которая обнаруживается по периферии опухоли небольшого размера (рис. 15).
) Смешанное строение. Встречается в 9-20% случаев. Опухоль имеет неоднородную внутреннюю структуру, которая характерна для большинства опухолей яичников за исключением серозных (рис. 16). Замечено, что этот тип тератом наиболее часто подвергается малигнизации. Тератомы с преобладание плотного компонента, а также смешанного строения в ряде случаев не визуализируются при ультразвуковом исследовании в связи с акустической идентичностью с окружающими тканями. Этому также способствует их высокая подвижность за счет длинной ножки. Для выявления таких опухолей необходимо использовать как трансвагинальный (трансректальный), так и трансабдоминальный типы сканирования, сочетанное применение которых позволяет повысить точность диагностики до 86,0-97,1%. Учитывая наличие длинной ножки, тератомы чаще, чем другие новообразования, подвергаются перекруту. При использовании цветовой допплерографии отмечаются или полная аваскуляризация зрелой тератомы, или единичные цветовые локусы, а при спектральной допплерографии ИР определяется в пределах 0,4-0,6.
Незрелые тератомы (тератобластома, эмбриональная тератома, тератокарцинома) составляют 1,0-2,5% от всех злокачественных опухолей яичников, возникают у женщин 20-30 лет, характеризуются быстрым ростом и гематогенным метастазированием, сочетаются с асцитом. Менструальная функция при этих опухолях сохраняется. При ультразвуковом исследовании определяется образование неправильной формы, с неровным и нечетким контуром, кистозно-солидного строения. При допплерографии опухоль гиперваскуляризирована преимущественно в центральных отделах, с мозаичным типом кровотока, ИР ниже 0,4.
Метастатические (вторичные) опухоли яичников составляют от 5 до 20% по отношению к другим злокачественным опухолям, возникают в результате метастазирования злокачественных новообразований различной локализации лимфогенным, гематогенным или имплантационным путем. Преимущественно страдают молодые женщины (до 40 лет). Чаще всего метастазирование в яичники встречается при раке молочной железы (около 50%), но возможно также при опухолях желудочно-кишечного тракта, печени, желчного пузыря, щитовидной железы, внутренних половых органов. Метастатические опухоли в 70% случаев сопровождаются асцитом, их следует рассматривать как рак IV стадии распространения. Для метастатических новообразований характерно двухстороннее поражение яичников.
При ультразвуковом исследовании на ранних стадиях отмечаются увеличение размеров и снижение эхогенности яичников вплоть до отсутствия изображения фолликулярного аппарата. По мере роста опухоли, которая морфологически идентична опухоли первичного очага, контуры становятся бугристыми, а внутренняя структура - неоднородной, кистозно-солидной (рис. 17).
М.А. Чекалова и соавт. выявили некоторые особенности метастатических опухолей с первичным очагом в молочной железе и желудочно-кишечном тракте. Так, по мнению авторов, рак молочной железы в 73% случаев поражает оба яичника, метастазы рака молочной железы редко бывают больших размеров и зачастую выявляются в неувеличенных яичниках, в то время как новообразование из желудочно-кишечного тракта в 47% случаев имеет двухстороннюю локализацию, и преобладают метастазы больших размеров (более 10 см в диаметре). Тем не менее, авторы отмечают ограниченное значение эхографии в диагностике метастатических опухолей из молочной железы.
2. Принципы дифференциальной диагностики опухолей и опухолевидных процессов яичников
яичник киста ультразвуковой
Отсутствие онкологической настороженности врачей ультразвуковой диагностики, полиморфизм эхографического изображения опухолей и опухолевидных процессов яичников и отсутствие достоверных признаков малигнизации новообразований на ранних стадиях чрезвычайно затрудняют возможность дифференцировать доброкачественное и злокачественное течение заболевания. Учитывая отсутствие специфических эхо-графических признаков большинства опухолей яичников, врач ультразвуковой диагностики в первую очередь должен ставить перед собой задачу выявления не морфологической принадлежности образования яичника, а той группы заболеваний, к которой данное образование может относиться:
ретенционные кисты;
воспалительные тубоовариальные образования;
нарушенная внематочная беременность;
От выявления принадлежности к этим группам зависит тактика ведения больной.
Дифференциально-диагностические эхо-графические признаки опухолевидных процессов придатков матки и опухолей яичников представлены в табл. 1.
Таблица 1. Дифференциально-диагностические эхографические признаки опухолевидных процессов придатков матки и опухолей яичников - истинные опухоли яичников
ПризнакиРетенционная кистаВоспалительнще образование Тубоовариальное образованиеНарушенная внематочная беременность Истинная опухоль яичников Возраст больнойДо 40 летДо 40 летДо 40 летСтарше 40 летРазмер образованияДо 70 ммДо 70 ммДо 50 ммСвыше 50 ммКонтурЧеткий, ровныйНечеткий, неровныйНечеткий, неровныйЧеткий, ровныйТолщина стенки (капсулы)Тонкая (утолщенная)НеравномернаяНе определяетсяРазличнаяКоличество камерОднокамерноеМногокамерноеПсевдо-многокамерноеМногокамерноеЭхогенностьНизкаяСмешаннаяСмешаннаяСмешаннаяСтруктураОднороднаяНеоднороднаяНеоднороднаяНеоднороднаяСвободная жидкость в брюшной полостиОтсутствуетИмеетсяИмеетсяИмеетсяТип васкуляризации при допплерографииТолько ПериферическаяСмешаннаяСмешаннаяСмешаннаяБоль при исследованииОтсутствуетИмеетсяИмеетсяОтсутствует
Ни один из перечисленных признаков не следует принимать как абсолютный, так как в каждой из позиций имеются исключения, свойственные как определенной морфологической структуре заболевания, течению патологического процесса, так и индивидуальным особенностям больной.
Однокамерную серозную цистаденому (особенно небольших размеров) следует дифференцировать с фолликулярной кистой. У серозной цистаденомы капсула толще, чем стенка у фолликулярной кисты, а при динамическом наблюдении через 1-2 мес регресса опухоли не наблюдается. В диагностике также может помочь отсутствие нарушения менструального цикла.
Кистозную форму зрелой тератомы дифференцируют с неовулировавшим фолликулом, фолликулярной и эндометриоидной кистой. У тератомы более толстая капсула, чем у производных фолликула, а окончательный диагноз ставится при динамическом наблюдении. Удвоение контура стенки эндометриоидной кисты, ее неоднородность, а также несмещающаяся мелкодисперсная взвесь могут помочь в дифференцировании со зрелой тератомой. Кроме этого взвесь в тератоме часто имеет вид мелких штрихов, что не встречается в эндометриомах.
От гидросальпинкса кистозная форма зрелой тератомы отличается в первую очередь формой и расположением. Для опухоли характерными являются правильная, округлая форма и высокая подвижность. Опухоль часто обнаруживается на уровне или даже выше дна матки. Маточная труба имеет неправильную, тубообразную форму и располагается по заднебоковой поверхности матки, спускаясь в позадиматочное пространство.
Многокамерные кистозные опухоли могут имитировать текалютеиновые кисты. Форма кистозных полостей опухоли неправильная в отличие от ретенционных кист. Кроме этого текалютеиновые кисты - процесс всегда двухсторонний. Если имеется асцит, то обращают внимание на отсутствующую или сниженную подвижность петель кишечника, характерную для опухолевого процесса, в то время как при синдроме гиперстимуляции петли кишечника свободно перемещаются в асцитической жидкости. Большое значение имеют сведения о приеме препаратов, стимулирующих фолликулогенез. В диагностике помогает исключение признаков трофобластической болезни, в сомнительных случаях определяется хорионический гонадотропин.
Зрелую тератому с преобладанием плотного компонента, дающего акустическую тень, дифференцируют с инородным телом в малом тазу, а также с каловыми камнями. Отсутствие в анамнезе хирургических вмешательств на органах брюшной полости и малого таза позволяет диагностировать опухоль. В тех случаях, когда подозревается каловый камень, целесообразно провести повторное исследование после опорожнения кишечника и приема препаратов, уменьшающих метеоризм (Эспумизан, активированный уголь).
Все опухоли кистозно-солидной структуры необходимо дифференцировать с кистой желтого тела, тубоовариальным образованием воспалительного генеза и нарушенной внематочной беременностью. Отличить опухоль от кисты желтого тела помогает цветовая допплерография внутреннего содержимого, которое в опухоли васкуляризировано, в то время как в кисте желтого тела всегда аваскулярно.
При проведении ультразвукового исследования следует обращать внимание на причинение боли от надавливания на переднюю брюшную стенку или при подведении трансвагинального датчика к исследуемому объекту, так как это помогает исключить воспалительный генез придаткового образования или нарушенную внематочную беременность. Кроме этого при опухоли яичника чаще сохраняется четкость контура образования в отличие от воспаления придатков или гематомы, возникающей вследствие разрыва трубы или трубного выкидыша. Дополнительными признаками будут обнаруженные симптомы эндометрита или децидуальной реакции эндометрия. Необходимы лабораторное исследование крови, мазка из влагалища и цервикального канала, а также определение хорионического гонадотропина. Отсутствие соответствующих изменений позволяют исключить воспалительный процесс и нарушенную трубную беременность.
Дифференциальный диагноз фибромы проводят с субсерозной миомой матки, при которой определяется интактный яичник, что бывает трудно обнаружить у женщин в постменопаузе. В этих случаях можно применить методику имитации двуручного исследования, когда удается отвести опухоль на расстояние, достаточное для адекватной оценки наружного контура матки и исключения наличия узла, исходящего из миометрия.
Опухоли кистозно-солидного строения приходится дифференцировать с миомой матки, имеющей нарушения питания и, как следствие, дегенеративные изменения (кистозные полости) в узле, чему помогает визуализация обоих яичников.
Вторым этапом работы врача ультразвуковой диагностики в дифференциальной диагностике опухолей яичника является не оценка морфологической принадлежности образования, а попытка различить доброкачественный и злокачественный процессы, основные эхографические критерии которых представлены в табл. 2.
Таблица 2. Дифференциально-диагностические эхографические признаки доброкачественных и злокачественных опухолей яичников
ПризнакиДоброкачественная опухольЗлокачественная опухольВозраст больнойДо 60 летСтарше 60 летЛокализацияОдносторонняяЧасто двухсторонняяРазмер опухолиДо 15 смСвыше 15 смКонтурЧеткий, ровныйНечеткий, неровныйТолщина капсулыДо 5 ммСвыше 5 ммТолщина перегородокРавномернаяНеравномернаяПапиллярные разрастанияРедкоЧастоПодвижностьПодвижнаяНеподвижнаяСвободная жидкость в брюшной полостиНетЕсть
Степень выраженности перечисленных признаков во многом зависит от размеров новообразования и давности его существования, поэтому многочисленные работы, выполненные в нашей стране и за рубежом, посвящены применению допплерографии, с помощью которой возможно предположить доброкачественный или злокачественный характер опухолей яичников.
Особенностью злокачественного роста является феномен неоваскуляризации, при котором
опухоль под влиянием ангиогенных факторов индуцирует рост своих капилляров, а последние способствуют ее росту. Существенной характеристикой новообразованных сосудов злокачественной опухоли является недостаток гладкомышечных клеток, что ведет к низкому сопротивлению кровотоку. Другая особенность строения сосудистой системы злокачественных новообразований - множественные шунты, способствующие появлению высоких скоростей внутриопухолевого кровотока. Вместе с тем доброкачественные опухоли, сосуды которых имеют гладкомышечный компонент, характеризуются более высокой резистентностью сосудистого русла и меньшими скоростями кровотока. Благодаря этой разнице строения внутриопухолевых сосудов и становится возможной дифференциальная диагностика доброкачественного и злокачественного образований яичников при допплерографии. Визуализация сосудов с помощью цветового допплеровского картирования возможна в 23-47% случаев при доброкачественных и 95-98% случаев при злокачественных опухолях. Артериальный кровоток зарегистрирован в 69% случаев при доброкачественных и 100% случаев при злокачественных опухолях, а венозный - в 54 и 73% случаев соответственно. Применение энергетического допплеровского картирования увеличивает частоту визуализации сосудов преимущественно за счет венозных. В настоящее время нет обнадеживающих данных о применении методики трехмерной реконструкции, в том числе и сосудистого дерева новообразования, для уточнения характера опухолевого процесса. Но если использовать эту методику с одновременным внутривенным введением ультразвукового контрастного вещества, результаты дифференцирования доброкачественного и злокачественного процессов улучшаются.
Система васкуляризации опухоли представлена множеством мелких, очень тонких, аномальных по форме и расположению сосудов, хаотично разбросанных в пределах опухолевых тканей. Кровоток в этих сосудах характеризуется крайне низким сосудистым сопротивлением, высокой скоростью и разнообразным направлением. Особенности кровотока обусловлены трансформацией кровеносных сосудов в широкие капилляры или синусоиды, лишенные гладкой мускулатуры, наличием прекапиллярных дренажей и множественных артериовенозных анастомозов с очень низким сосудистым сопротивлением, которые обеспечивают высокую кинетическую энергию кровотока и широкую вариабельность его направления. В результате многочисленных исследований было выявлено, что описанный тип кровообращения является особенностью первично злокачественных опухолей матки и яичников, что подтверждает гипотезу о том, что все быстрорастущие злокачественные новообразования продуцируют собственные сосуды для обеспечения дальнейшего роста.
Кровоток в доброкачественных опухолях имеет иной характер. Сосуды, участвующие в васкуляризации доброкачественных образований матки и яичников, являются непосредственным продолжением терминальных ветвей маточных и яичниковых артерий. Допплерометрическими характеристиками кровотока в этих сосудах является постоянное наличие невысокого диастолического компонента, низкая его скорость и высокие значения индекса резистентности. По мнению большинства авторов периферическая, с единичными сосудами, васкуляризация опухоли должна ассоциироваться с доброкачественностью, а наличие множественных сосудов в центральной части, на перегородках и в папиллярных разрастаниях является признаком злокачественноcти.
Суммируя данные отечественной и зарубежной литературы, при использовании допплерографии можно выделить следующие дифференциально-диагностические признаки (табл. 3).
Таблица 3. Дифференциально-диагностические допплерографические признаки доброкачественных и злокачественных опухолей яичников
ПризнакиДоброкачественная опухольЗлокачественная опухольРасположение сосудовПериферическоеЦентральноеИРВыше 0,4Ниже 0,4Среднее значение MAC15 см/с30 см/сСреднее значение МВС5 см/с10 см/сВариабельность допплерометрических показателейЗначения монотонныеЗначительная вариабельностьЗависимость допплерометрических показателей от размеров опухолиНе зависятС ростом опухоли повышаются MAC и МВС, снижается ИРЗависимость ИР от локализацииНе зависитСнижение от периферии к центруЗависимость допплерометрических показателей от степени дифференцировки опухолиНе зависятУвеличение MAC и МВС, снижение ИР от Grade I к Grade IIIЗависимость допплерометрических показателей от возраста больнойНе зависятНе зависятЗависимость допплерометрических показателей от гистологического типа опухолиНе зависятНе зависят
Для наиболее эффективного использования допплерографии с целью дифференциальной диагностики доброкачественных и злокачественных опухолей яичников М.Н. Буланов предлагает мультилокусный анализ внутриопухолевого кровотока с выделением различных типов цветовых локусов:
) MAC нужно оценивать только в артериальном локусе с максимальной скоростью в опухоли;
) ИР - в артериальном локусе с минимальным значением индекса в опухоли;
) МВС - в венозном локусе с максимальной скоростью в опухоли.
Пренебрежение вышеназванными правилами легко приведет к диагностической ошибке.
Для дифференциальной диагностики доброкачественных и злокачественных опухолей яичников пороговыми значениями следует считать: для MAC -19,0 см/с; для МВС -5,0 см/с; для ИР - 0,44 (рис. 18). При относительно невысокой диагностической точности пороговых значений отдельных допплерометрических показателей на иистинные опухоли яичников.
Таким образом, основным достижением ЦДК в диагностике опухолевых процессов является визуализация и оценка кровотока новообразованных сосудов опухоли, которые имеют свои характерные особенности. Система васкуляризации опухоли представлена множеством мелких, очень тонких, аномальных по форме и расположению сосудов, хаотично разбросанных в пределах опухолевых тканей. Кровоток в этих сосудах характеризуется крайне низким сосудистым сопротивлением, высокой скоростью и разнообразным направлением. Особенности кровотока обусловлены трансформацией кровеносных сосудов в широкие капилляры или синусоиды, лишенные гладкой мускулатуры, наличием прекапиллярных дренажей и множественных артериовенозных анастомозов с очень низким сосудистым сопротивлением, которые обеспечивают высокую кинетическую энергию кровотока и широкую вариабельность его направления.
Заключение
В распознавании опухолей УЗИ малого таза имеет особую значимость, т.к. клиническая картина многих заболеваний бывает идентична, а данные гинекологического осмотра неспецифичны. В этих условиях именно УЗИ является основой диагностического процесса, от результатов которого зависит судьба больной. Следует учесть, что данная область УЗ-диагностики представляет значительные трудности в плане дифференциации, когда в течение одного исследования врач должен исключить наличие вариантов нормы, воспалительных изменений, опухолей матки и, главное, провести дифференциальную диагностику между различными видами кист и опухолей яичников. Это накладывает на специалиста огромную ответственность и диктует целесообразность обозначение некоторых общих положений, понимание которых во многом обеспечивает успех диагностического процесса.
Список источников
1. Адамян Л.В., Кулаков В.П., Мурватов К.Д., Макаренко В.Н. Спиральная
компьютерная томография в гинекологии. М.: Антидор, 2001. 288 с.
Атлас по УЗИ в акушерстве и гинекологии/ Питер М. Дубиле, Кэрол Б. Бенсон; под общ. ред. В.Е. Гажоновой. - М.: МЕДпресс-инфор, 2011. 328 с.
Бохман Я.В. Руководство по онкогинекологии, СПб.: Фолиант, 2002. 542 с.
Буланов М.Н. Ультразвуковая диагностика в гинекологической практике. CD. M.,
Вишневская Е.Е. Справочник по онкогинекологии. Минск: Беларусь, 1994. 432 с.
Гинекология от десяти учителей / Под ред. Кэмп-делла С, Монга Э. / Пер. с англ. под
ред. Кулакова В.И.М.: МИА, 2003. 309 с.
Демидов В.Н., Гус А.И., Адамян Л.В. Кисты придатков матки и доброкачественные
опухоли яичников: Практическое пособие. Выпуск II. М.:РАМН, 1999. 100 с.
Клиническое руководство по ультразвуковой диагностике. Т. 3 / Под ред. Митькова
В.В., Медведева М.В.М.: Видар, 1997. 320 с.
ультразвуковая диагностика в гинекологии. М.: Видар, 1997. 184 с.
Медведев М.В., Зыкин Б.П., Хохолин В.Л., Стручкова Н.Ю. Дифференциальная. Ультразвуковая диагностика в гинекологии. М: Видар, 1997. 645 с.
Новикова Е.Г., Чиссов В.И., Чулкова О.В. и др. Органосохраняющее лечение в
онкогинекологии. М.: Видар, 2000. 112 с.
Онкогинекология: Руководство для врачей. / Под ред. Гилязутдиновой З.Ш.,
Михайлова М.К.М.: МЕДпресс-информ, 2002. 383 с.
Серов В.Н., Кудрявцева Л.И. Доброкачественные опухоли и опухолевидные
образования яичников. М.: Триада-Х, 2001. 152 с.
Стрижаков А.Н., Давыдов А.И. Клиническая трансвагинальная эхография. М., 1994.
Хачкурузов С.Г. УЗИ в гинекологии. Симптоматика, диагностические трудности и ошибки. Руководство для врачей. ЭЛБИ-СПб. 2000. 661 с.
Репетиторство
Нужна помощь по изучению какой-либы темы?
Наши специалисты проконсультируют или окажут репетиторские услуги по интересующей вас тематике.
Отправь заявку
с указанием темы прямо сейчас, чтобы узнать о возможности получения консультации.



